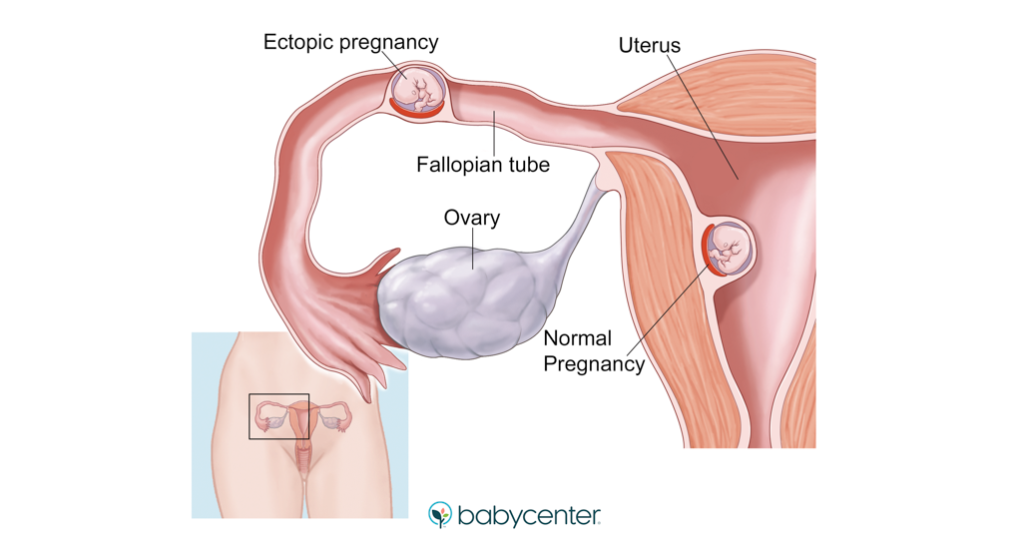
Une grossesse ectopique se produit lorsqu’un ovule fécondé s’implante à l’extérieur de l’utérus. Environ 1 à 2 % des grossesses sont ectopiques. Parce qu’une grossesse extra-utérine est potentiellement dangereuse pour vous, il est important d’en reconnaître les signes précoces (comme les douleurs abdominales ou pelviennes, les tachetures vaginales et les douleurs aux épaules) et de vous faire soigner le plus rapidement possible.
 DANS CET ARTICLE
DANS CET ARTICLE
- Symptômes d’une grossesse extra-utérine : Que ressentent les douleurs d’une grossesse extra-utérine ?
- Facteurs de risque d’une grossesse extra-utérine
- Les causes de la grossesse extra-utérine
- Comment puis-je savoir si je suis enceinte ectopique ?
- Traitement de la grossesse ectopique
- Médicaments pour la grossesse extra-utérine
- Chirurgie de la grossesse extra-utérine
- Puis-je avoir une grossesse réussie après avoir eu une grossesse ectopique ?
- Faire face à une perte après une grossesse ectopique
Symptômes d’une grossesse ectopique : Que ressentent les douleurs d’une grossesse extra-utérine ?
Si vous avez une grossesse extra-utérine, vous pouvez présenter certains des mêmes symptômes que ceux que vous auriez au début d’une grossesse normale, comme des seins douloureux, de la fatigue et des nausées. Cependant, de nombreuses femmes ne présentent aucun symptôme avant l’interruption de la grossesse extra-utérine. Si c’est le cas, appelez immédiatement votre prestataire de soins :
- Douleur ou sensibilité abdominale ou pelvienne. Vous pouvez ne la sentir que d’un côté, mais la douleur peut se situer n’importe où dans votre abdomen ou votre bassin. Elle peut être légère et intermittente au début, mais elle peut aussi être soudaine, persistante et sévère. Elle peut être sourde ou aiguë, et vous pouvez également avoir des nausées et des vomissements. Vous pouvez constater que la douleur s’aggrave lorsque vous êtes actif ou lorsque vous allez à la selle ou toussez. Si la trompe de Fallope s’est rompue, votre abdomen peut être distendu et gonflé. Vous pouvez également ressentir une douleur dans le bas du dos.
- Dessaignements ou des taches vaginales (si vous avez eu un résultat positif au test de grossesse). Cela peut ressembler au début d’une période de lumière. Le sang peut être rouge ou brun, comme la couleur du sang séché, et il peut être continu ou intermittent, lourd ou léger.
- Douleur à l’épaule. La douleur à l’épaule, surtout lorsque vous êtes allongée, est un signal d’alarme pour une rupture de grossesse extra-utérine, et il est essentiel de consulter immédiatement un médecin. La cause de la douleur est une hémorragie interne, qui irrite les nerfs qui vont jusqu’à la région de votre épaule.
Quand appeler le 911Appellez le 911 immédiatement si vous avez un pouls faible et rapide, des vertiges, des évanouissements et une peau pâle et moite. Ces signes indiquent que votre trompe de Fallope s’est peut-être rompue et que la perte de sang peut vous mettre en état de choc.
Il est également important de vous faire soigner rapidement si vous savez que vous avez un risque élevé de grossesse extra-utérine et que vous pensez être enceinte.
Si vous suivez un traitement de fertilité et que vous tombez enceinte, votre prestataire de soins de santé surveillera attentivement votre grossesse, mais l’alertera immédiatement de tout symptôme d’une éventuelle grossesse extra-utérine.
Facteurs de risque
de grossesse extra-utérine
Une grossesse extra-utérine peut arriver à n’importe quelle femme, et environ la moitié des femmes qui ont une grossesse extra-utérine n’ont aucun facteur de risque connu. Voici les facteurs de risque que nous connaissons et qui peuvent rendre une grossesse extra-utérine plus probable :
- Les maladies inflammatoires pelviennes (MIP) et certaines IST. La MIP est une infection bactérienne de l’utérus, des ovaires ou des trompes de Fallope qui résulte souvent d’infections sexuellement transmissibles (IST) non traitées, comme la gonorrhée ou la chlamydia. La salpingite ne provoque pas toujours des symptômes, donc le fait d’avoir eu l’une de ces IST augmente également votre risque de grossesse extra-utérine, même si vous ne pensez pas avoir une salpingite.
- Endométriose. Dans cette maladie, le tissu qui tapisse normalement votre utérus se développe ailleurs dans votre abdomen, comme les ovaires, les intestins ou les trompes de Fallope. Si le tissu se développe sur vos trompes de Fallope, il provoque une inflammation et une cicatrisation, ce qui augmente votre risque de grossesse extra-utérine.
- Tomberenceinte avec un dispositif intra-utérin (DIU) en place . Bien que ce risque soit rare, vous avez un risque de grossesse extra-utérine plus élevé que la moyenne si vous portez un stérilet hormonal (plutôt qu’un stérilet en cuivre). Le stérilet empêche l’implantation d’un ovule dans l’utérus, mais dans de très rares cas, il peut s’implanter à l’extérieur de celui-ci.
Bien entendu, lorsque vous utilisez un stérilet, votre risque global de grossesse extra-utérine est beaucoup plus faible que celui de la population générale. (Et le fait d’avoir utilisé un stérilet dans le passé n’augmente pas votre risque de grossesse ectopique).
- Le tabagisme. Certains experts émettent l’hypothèse que fumer des cigarettes peut altérer le fonctionnement normal des trompes de Fallope.
- La chirurgie. La ligature des trompes à des fins de stérilisation, l’inversion de la ligature des trompes ou la chirurgie pour corriger un problème au niveau de vos trompes de Fallope peuvent augmenter votre risque de grossesse extra-utérine. (Si vous avez subi une autre chirurgie pelvienne ou abdominale, votre risque peut également être plus élevé, bien qu’à un degré bien moindre).
- Une grossesse ectopique antérieure. Dans une revue des études, les chercheurs ont constaté que chez les femmes ayant eu une grossesse extra-utérine, le risque d’en avoir une autre variait de 5 à 25 %, selon la façon dont la grossesse extra-utérine précédente avait été traitée.
- Les questions de fertilité. Des trompes de Fallope endommagées peuvent provoquer la stérilité. Si vous avez eu besoin d’une fécondation in vitro (FIV) ou de médicaments de fertilité en raison de trompes endommagées, il y a un risque légèrement plus élevé que la moyenne que la grossesse soit extra-utérine. Si vous avez eu recours à la FIV ou aux médicaments de fertilité pour d’autres raisons, vous ne courez pas un risque plus élevé.
- Avancement de l’âge de la mère. Les femmes de 39 ans ou plus ont un risque neuf fois plus élevé de grossesse extra-utérine que les femmes de 26 ans ou moins. Vous pouvez avoir accumulé des facteurs de risque au fil du temps, tels que des infections pelviennes ou des changements dans le fonctionnement de vos trompes de Fallope.
- Laprise de contraceptifs hormonauxà base deprogestatif uniquement. Certaines études suggèrent que cela augmente quelque peu vos chances de grossesse ectopique.
Les causes de la grossesse
extra-utérine
Après la conception, l’ovule fécondé descend dans l’une de vos trompes de Fallope pour atteindre votre utérus, où il doit s’implanter dans l’épaisse paroi utérine.
Normalement, la paroi interne des trompes facilite le flux unidirectionnel de l’embryon vers l’utérus (l’intérieur des trompes est recouvert d’une doublure souple, semblable à une brosse, qui propulse l’embryon). Si la trompe est endommagée ou bloquée et que l’ovule ne se déplace pas vers l’utérus, l’ovule peut s’implanter dans la trompe et continuer à s’y diviser et à y croître. (Presque toutes les grossesses extra-utérines se déroulent dans une trompe de Fallope, c’est pourquoi on les appelle souvent grossesses « tubaires »). Finalement, il peut éclater à travers la fine paroi tubaire.
Il est également possible de faire implanter un embryon normalement dans l’utérus et un autre dans une trompe ou ailleurs. Cette condition, appelée grossesse hétérotopique, est extrêmement rare. Les experts estiment qu’elle survient dans environ une grossesse spontanée sur 30 000. Le taux est plus élevé, environ 1 sur 4 000, pour les grossesses qui sont le résultat d’une technologie de reproduction assistée (ART).
Bien que cela se produise rarement, un ovule peut également s’implanter dans un ovaire, dans le col de l’utérus, directement dans l’abdomen, ou même dans une cicatrice de césarienne.
Une grossesse extra-utérine non reconnue et non traitée rapidement peut entraîner une rupture des trompes de Fallope, ce qui provoque de graves douleurs abdominales et des saignements. Cela peut entraîner des lésions tubaires permanentes, la perte de la trompe, voire la mort si un saignement interne très important n’est pas traité immédiatement.
Comment puis-je savoir si je suis enceinte ectopique ?
Une grossesse ectopique peut être difficile à diagnostiquer. Si vous ne présentez pas de symptômes, votre prestataire de soins peut suspecter une grossesse extra-utérine si vous avez des douleurs lors d’un examen abdominal ou pelvien lors de votre première visite prénatale.
Si votre prestataire soupçonne une grossesse extra-utérine, elle le fera :
- Calculez à quelle distance vous êtes (si vous ne le savez pas déjà).
- Faites un test sanguin pour déterminer votre taux de hCG afin de voir s’il correspond à ce qu’il devrait être à votre stade de grossesse.
- Faites une échographie pour rechercher un embryon.
Si l’échographie ne montre aucun embryon dans votre utérus, votre praticien en cherchera un dans les trompes de Fallope ou une masse qui pourrait contenir du tissu provenant d’un embryon mort. En examinant vos trompes et votre utérus à l’aide de l’échographie, votre praticien pourra peut-être diagnostiquer une grossesse ectopique dès la sixième ou septième semaine.
Si le diagnostic reste incertain et que vous ne souffrez pas, vous aurez une autre échographie et une analyse sanguine dans deux jours. Si votre taux de hCG n’augmente pas comme prévu, cela peut indiquer une grossesse ectopique, une grossesse dans l’utérus qui n’est pas viable ou une fausse couche.
Votre prestataire de soins continuera à suivre de près votre état de santé au moyen d’analyses sanguines et d’échographies jusqu’à ce qu’il puisse confirmer le diagnostic ou que vos symptômes s’aggravent.
Si vous ne savez toujours pas si vous avez fait une fausse couche ou si vous avez une grossesse extra-utérine, votre prestataire de soins peut continuer à surveiller votre taux de hCG tous les deux jours ou toutes les semaines pour s’assurer qu’il baisse. Si ce n’est pas le cas, on vous donnera peut-être un médicament appelé méthotrexate pour réduire le tissu ectopique.
Pour s’assurer qu’elle sait où en est la grossesse, votre prestataire de soins peut pratiquer une intervention chirurgicale appelée dilatation et curetage (D&C) afin d’écarter la possibilité d’une fausse couche. Une fois qu’elle aura confirmé que la grossesse n’est pas dans l’utérus, elle vous donnera un traitement supplémentaire.
Traitement
d’
une
grossesse extra-utérine
Heureusement
, il n’existe aucun moyen de sauver une grossesse extra-utérine ou de la transplanter dans votre utérus
.
Le traitement dépend du caractère concluant du diagnostic, de la taille de l’embryon et de l’existence de douleurs, de saignements internes ou d’autres symptômes inquiétants. Le traitement comprendra des médicaments ou une intervention chirurgicale.
Médicaments pour une grossesse ectopiqueSi
la grossesse est clairement ectopique et précoce, et que l’embryon est encore relativement petit, votre prestataire de soins peut vous donner le médicament méthotrexate. Ce médicament est injecté dans un muscle et atteint l’embryon par votre circulation sanguine. Il rétrécit le tissu de la grossesse et le minuscule embryon est réabsorbé dans votre corps au fil du temps.
Votre médecin vous donnera des instructions pour la prise de ce médicament, notamment d’éviter les exercices lourds, les rapports sexuels, l’alcool, certaines vitamines (suppléments d’acide folique), les aliments et les médicaments contre la douleur (ibuprofène). Il vous fournira des médicaments antidouleur que vous pourrez prendre sans danger.
Lorsque le médicament commence à faire effet, vous pouvez avoir des douleurs ou des crampes abdominales et éventuellement des nausées, des vomissements, de la diarrhée ou des vertiges. Votre prestataire vous surveillera attentivement.
Ensuite, vous passerez une série d’analyses sanguines pour vérifier votre taux de hCG et vous assurer que le traitement a bien fonctionné. Vous continuerez à subir ces tests jusqu’à ce que votre taux de hCG atteigne zéro. (Cela peut prendre jusqu’à six semaines.)
Si vous présentez des signes de choc ou de rupture du tube pendant ce processus (voir la section ci-dessus sur les symptômes), appelez immédiatement le 911
Chirurgie pour une grossesse extra-utérineLa médication
est le traitement de choix, et un traitement chirurgical n’est généralement pas nécessaire
.
Vous n’aurez besoin d’une chirurgie pour traiter une grossesse extra-utérine que si :
- Vous êtes trop avancée pour recevoir du méthotrexate (c’est-à-dire si un battement de cœur est visible dans le tube et que votre taux de hCG est supérieur à 50K).
- Vous avez de fortes douleurs.
- Vous avez une hémorragie interne.
Si votre état est stable et que l’embryon est suffisamment petit, il peut généralement être retiré par chirurgie laparoscopique, une procédure peu risquée et peu invasive qui ne nécessite que de petites incisions. Souvent, votre prestataire de soins peut retirer l’embryon ou les tissus restants tout en préservant votre trompe. Il faut environ une semaine pour récupérer après l’opération.
Comme pour le traitement médicamenteux, vous subirez une série d’analyses sanguines après l’opération pour surveiller votre taux de hCG et s’assurer que la procédure a réussi.
Dans certains cas, la laparoscopie peut ne pas être une option. Par exemple, si vous saignez abondamment, si vous avez des tissus cicatriciels importants dans l’abdomen ou si l’embryon est trop gros. Dans ce cas, vous devrez peut-être subir une laparotomie, c’est-à-dire une incision dans le bas de votre abdomen, comme une césarienne. Cette procédure nécessite une anesthésie générale.
Comme pour la chirurgie laparoscopique, votre trompe peut être préservée ou doit être retirée, selon votre situation personnelle.
Par la suite, il vous faudra environ six semaines pour récupérer. Il se peut que vous vous sentiez ballonné et que vous ressentiez des douleurs ou des malaises abdominaux au fur et à mesure de votre guérison. Il est important de bien manger et d’avoir beaucoup de fer si vous avez perdu du sang. (Votre soignant peut vous recommander un supplément de fer.)
Remarque :
si votre sang est Rh négatif, vous devrez recevoir une injection d’immunoglobuline Rh après avoir été traitée pour une grossesse extra-utérine (à moins que le père du bébé soit également Rh négatif). Pour plus d’informations, consultez notre article sur le statut Rh et pourquoi vous devez connaître le vôtre.
Puis-je avoir une grossesse réussie après avoir eu une grossesse extra-utérine ?
Oui. Bien qu’une grossesse extra-utérine vous expose à un risque plus élevé d’en avoir une autre, il y a de fortes chances que votre prochaine grossesse intra-utérine soit normale. Plus tôt vous mettrez fin à une grossesse extra-utérine, moins vous aurez de dommages dans la trompe affectée et plus vous aurez de chances d’avoir une grossesse réussie à l’avenir. Même si vous perdez l’une de vos trompes, vous pouvez toujours tomber enceinte sans traitement de fertilité, tant que votre autre trompe est normale.
Cependant, si votre première grossesse extra-utérine est le résultat d’une lésion tubaire due à une infection ou à une inversion de la ligature des trompes, il y a plus de chances que l’autre trompe soit également endommagée. Cela peut réduire vos chances de concevoir et augmenter vos chances d’avoir une autre grossesse extra-utérine. La plupart des prestataires ne vous dissuaderont pas d’essayer, cependant, et vous surveilleront de près si vous devenez enceinte.
Si vous ne pouvez pas concevoir naturellement à cause de trompes endommagées, vous pouvez être une bonne candidate pour les traitements de fertilité tels que la FIV.
Faire face à une perte après une grossesse extra
-utérineVous pouvez vous
sentir dévastée par votre expérience. Non seulement vous venez de perdre une grossesse, mais il vous sera peut-être plus difficile de concevoir à nouveau. Il se peut aussi que vous vous remettiez d’une opération chirurgicale importante, qui peut vous épuiser et vous engourdir, ou que vous connaissiez des hauts et des bas hormonaux qui vous laissent un sentiment de dépression et de vulnérabilité. Il se peut que vous soyez impatiente de réessayer ou que vous soyez effrayée et méfiante.
Dans tous les cas, vous avez besoin de temps pour récupérer émotionnellement et physiquement avant d’essayer de tomber enceinte à nouveau. Lorsque vous serez prête, discutez avec votre prestataire de soins du meilleur moment pour essayer de concevoir un enfant.
Votre partenaire peut également se sentir triste ou impuissant et avoir du mal à trouver comment exprimer ces sentiments tout en vous soutenant. Cette expérience peut vous rapprocher ou mettre votre relation à rude épreuve. Envisagez de consulter un conseiller si vous pensez que cela vous aidera, vous ou votre partenaire, à vous rétablir. Si vous n’avez personne en tête, demandez à votre prestataire de soins de vous orienter.
Sources des articles (certains en anglais)
ACOG. 2018. Grossesse ectopique. American College of Obstetricians and Gynecologists. https://www.acog.org/Patients/FAQs/Ectopic-Pregnancy [consulté
en
avril 2020]
ACOG 2018. Résumé : Grossesse ectopique tubaire. ACOG Practice Bulletin 193. Résumé : https://pubmed.ncbi.nlm.nih.gov/29470339/
[Consulté en avril 2020]
MC. 2018. Grossesse ectopique. Mayo Clinic. https://www.mayoclinic.org/diseases-conditions/ectopic-pregnancy/symptoms-causes/syc-20372088
[Accédé en avril 2020]
Mindjah YAA et al. 2018. Facteurs de risque de grossesse ectopique dans une population de femmes camerounaises : Une étude cas-témoin. PlosOne. https://journals.plos.org/plosone/article?id=10.1371/journal.pone.0207699
[consulté en avril 2020]
Mummert T et al 2019. Grossesse ectopique. NCBI StatPearls. https://www.ncbi.nlm.nih.gov/books/NBK539860/
[Accédé en avril 2020]
Panelli DM et al. 2015. Incidence, diagnostic et gestion des grossesses ectopiques tubaires et non tubaires : une revue. Fertility Research and Practice 1:15. https://fertilityresearchandpractice.biomedcentral.com/articles/10.1186/s40738-015-0008-z
[consulté en avril 2020]

Karen Miles
Karen Miles a contribué au centre pour mères pendant des années.